مطالب مرتبط
بیماریهای روماتیسمی
بیماریهای روماتیسمی گروهی از بیماریهایهای التهابی هستند که با مختل شدن عملکرد یک یا چند ارگان اتصالی بدن همراه هستند و معمولا مفاصل، رباطها، تاندون ها، استخوان و عضله را درگیر میکنند (حتی ممکن است اندامهای داخلی را نیز درگیر کنند). به طور کلی به دو دسته سیستمیک خودایمنی و غیر سیستمیک دستهبندی میشوند. دسته اول که ناتوانکنندهتر هستند شامل بیماریهای روماتوئید آرتریت (RA)، نقرس، سندرم شوگرن (SS)، فیبرومیالژیا، ﻟﻮﭘﻮس سیستمیک اریتماتوز (SLE)، اسکلرودرمی هستند که شاخصترین بیماری این دسته روماتوئید آرتریت یا همان روماتیسم مفصلی است. شاخصترین بیماری دسته دوم استئوآرتریت یا همان بیماری آرتروز هست از دیگر بیماریهای این دسته می توان به تاندونیت (Tendonitis) و بورسیت (Bursitis) اشاره کرد.
طی مطالعه ای در آمریکا 10 علت اول ناتوانی مورد بررسی قرار گرفت. از 47.5 میلیون ناتوان بزرگسال آمریکایی، 8.6 میلیون نفر از مشکلات آرتریتی و روماتیسمی رنج می برند و مشکلات نخاعی و مشکلات قلبی و دیگر بیماریها در رتبه های بعدی جای گرفته اند؛ که این خود نشان از اهمیت بالای بیماریهای روماتیسمی و ناتوانکنندگی آنها میباشد. همچنین شیوع انواع مختلف بیماریهای روماتیسمی به تفکیک زن و مرد مورد بررسی قرار گرفت. استئوآرتریت شیوع بیشتری دارد و در رتبه بعدی روماتوئید آرتریت قرار دارد. شیوع اکثر انواع مختلف بیماریهای روماتیسمی در زنان بیشتر است.
آرتریت روماتوئید
روماتیسم مفصلی یا آرتریت روماتوئید (RA) یک بیماری خودایمنی است که نتیجه یک التهاب سیستمیک و مزمن میباشد که می تواند بسیاری از بافت ها و ارگان ها را تحت تاثیر قرار دهد اما به طور ویژه مفاصل سینوویال را درگیر میکند. همانطور که اشاره شد شیوع کمتری نسبت به OA دارد اما به مراتب شدیدتر است. تقریبا 1 درصد جمعیت دنیا رو تحت تاثیر قرار داده است. در زنان، افراد سالمند و همچنین کشورهای پیشرفته شایعتر است. شیوع در زنان 2 تا 3 برابر بیشتر از آقایان است که گفته میشود علت این امر، فاکتورهای هورمونی هستند و استرژون هم به عنوان اصلیترین مذنون این قضیه مطرح است (مکانیسم احتمالی نقش تحریکی استروژن بر سیستم ایمنی و همچنین وجود رسپتورهای استروژن در سلولهای سینوویال و لنفوسیت های T خاطره هست) البته پروژسترون و استریول و دیگر هورمون های زنانه هم نقش دارند. طبیعی است که این اختلاف در شیوع بیماری بین زن و مرد بعد از سنین یائسگی در خانم ها کمتر دیده شود.
هیستوپاتولوژی آرتریت روماتوئید
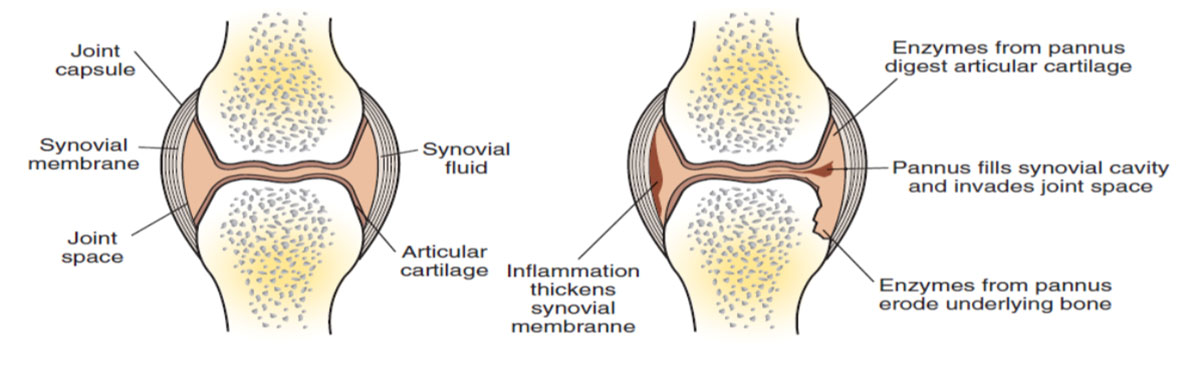
قبل از ورود به بحث پاتوژنز بیماری، آشنایی با بافتهای درگیر در این بیماری ضروریست. اولین اصطلاح در بحث بافت آسیب شناسی بیماری، سینوویوم (Synovium) میباشد.
سینوویوم: یک غشا نازک در مفاصل نرمال هست که وظایف مهمی بر عهده دارد. در مواقع کم خونی غضروف به عنوان یک منبع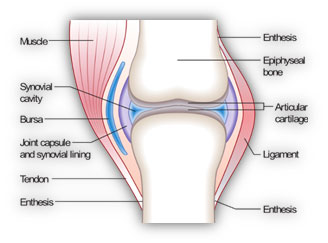
- لایه داخلی سینوویوم: یک لایه بسیار نازک متشکل از 1 تا 3 لایه سلول که در بیماری RA به طور چشمگیری ضخیم میشود ( گاها 8 تا 10 لایه سلول )
- ناحیه Subintimal سینوویوم: در واقع جایگاه رگهای خونی سینوویوم هست و در حالت نرمال سلولهای کمی دارد. در روند بیماری شاهد نفوذپذیری بسیار بالای این ناحیه به عوامل التهابی و همچنین رگ زایی هستیم.
غضروف: اساسا از کلاژن نوع 2 و پروتئوگلیکان تشکیل شده است. در حالت نرمال یک بافت بسیار ارتجاعی است که ضربات و فشار وارده به مفصل را تعدیل میکند. به واسطه آنزیم ها این ناحیه مورد آسیب قرار میگیرد.
استخوان: اساسا از کلاژن نوع 1 تشکیل شده است. آسیب استخوانی یکی از شاخصه های اصلی بیماری RA است. فعال شدن استئوکلاست ها تحت تائیر فاکتور های التهابی مسئول این آسیب است.
حفره سینوویال: یک فضای بالقوه میباشد که پر شده از 1 تا 2 میلی لیتر مایع غلیظ ( به خاطر وجود هیالورونیک اسید) و تعداد کمی سلول. در RA حجم زیادی از مایعات به دلیل نفوذ بالای پلاسما به این فضا رو شاهد هستیم که مایع سینوویال را به شدت ملتهب میکند.
اتیولوژی آرتریت روماتوئید
اشاره شد که RA یک بیماری خودایمنی هست اما اینکه علت این خودایمنی چه میباشد هنوز به طور کامل مشخص نیست اما یک سری فاکتورهایی را برای شروع بیماری پیشنهاد کردند که مهم ترین آنها ژنتیک هست، در بعضی از مطالعات گفته میشود نقش ژنتیک گاها تا 60 درصد نسبت به سایر عوامل میباشد. ژنها و اللهای بسیار زیادی را ذکر کردند که گفته میشود با RA در ارتباط اند. HLA-DRB1 , PTPN22, OLIG3-AIP3 locus , STAT4 و PADI4 ( در مورد PADI4 شواهد محکم فقط در جمعیت های آسیایی وجود دارد) که از این میان HLA-DRB1 و PTPN22 از اهمیت بیشتری برخوردارند. HLA-DRB1 یکی از الل های سروتیپ HLA-DR4 هست (به عنوان اپیتوپ مشترک (shared epitope) هم شناخته میشود) که در بیان آنتی ژن با پایه MHC نقش دارد، کروموزوم 6 که HLA-DRB1 هم بر روی آن قرار دارد نقش های بسیار زیاد و مهمی در سیستم ایمنی دارد. PTPN22 نیز به عنوان دومین لینک شناخته شده مرتبط با RA در فعالیت لنفوسیتها نقش دارد. پلیمرفیسم در ژن PADI4 ممکن است باعث افزایش فرآیند سیترولینه شدن شود.
از مهمترین فاکتورهای محیطی دخیل در سبب شناسی RA، سیگار کشیدن است. به خصوص در افرادی که زمینه ژنتیکی مستعد برای RA دارند ( افراد HLA-DRB1 و PADI4 ). گفته میشود عفونتهای باکتریایی و ویروسی نیز از جمله عوامل مستعدکننده برای RA هستند؛ این فرضیه مطرح شده است که باکتری مولد PD (Porphyromonas gingivalis) باعث افزایش فرآیند سیترولینه شدن در فاز پری کلینیکال بیماری میشود و با شروع و تشدید RA در ارتباط است. (گمان میشود PADI4 با Porphyromonas gingivalis لینک باشند) EBV (عامل بیماری مونونوکلئوز عفونی)و پاراویروس ها نیز میتوانند از عوامل مستعدکننده و استارتی برای بیماری باشند.
پاتوفیزیولوژی آرتریت روماتوئید
فعال شدن سلولهای T
تحت تاثیر یک سری سیگنالهای خاص (second signal) ،که عمدتا توسط مولکول CD28 مستقر در سطح سلولهای T دریافت میشوند، فعال میشوند. بعد از فعال شدن شروع به تکثیر و ترشح سیتوکینهایی نظیر IL-2 (که به نوبه خود، فرآیند تکثیر و فعال شدن سلولها را افزایش می دهند) میکنند.
فعال شدن سلولهای B
تحت تاثیر فعال شدن سلولهای T و یک سری سیتوکینهایی که تکثیر و تمایزش را بهبود می بخشند فعال میشود . یکی از ویژگیهای اصلی بیشتر بیماریهای خودایمنی حضور آنتی بادیهای ویژهای هست که به تشخیص فنوتیپ بیماری کمک میکند. این آنتی بادیها توسط سلول پلاسما ،که در آخرین مرحله تمایز سلولهای B شکل میگیرند، ساخته میشوند. یکی از مشخصه های RA حضور همین آنتیبادیها است که تحت عناوین فاکتور روماتیسمی (RF) و آنتی بادی ضد پپتید سیترولینه (ACPA) ،که حاوی anti-CCP میباشد، شناخته میشوند. این آنتیبادیها علیه آنتیبادیهای خودی عمل میکنند.
ماکروفاژها
ماکروفاژها یکی از سردستههای مهم مسئول آسیب در RA هستند. یک منبع غنی از سیتوکینهای پیش التهابی نظیر TNF، IL-1، IL-6، IL-8 و GMC-SF هستند. این سیتوکینها علاوه بر تحریک مجدد خود ماکروفاژها، بر روی فیبروبلاستها و استئوکلاستها و همچنین جایگاههای غیر محلی نظیر رسپتورهای سلولهای کبدی که مسئول تولید پروتئین های فاز حاد( از جمله CRP) هستند تاثیر گذارند. ماکروفاژ ها همچنین پروستاگلاندینها، لکوترینها، نیتریک اکسید و دیگر واسطههای پیش التهابی را تولید میکنند که تاثیرات محلی و سیستمیک در بدن از خود به جای میگذارند.
نوتروفیلها
در روند بیماری به طور وسیعی در حفره سینوویال دیده میشوند. نوتروفیل ها در مایع سینوویال به حالت فعال وجود دارند که گونه های فعال اکسیژن آزاد میکنند و باعث وابسپارش (Depolymerization) هیالورونیک اسید و غیر فعال کردن مهارکنندههای درونی پروتئازها و تشدید روند آسیب به مفصل میشوند.
فیبروبلاست ها و کندروسایتها
فیبروبلاستهای سینوویال سیتوکینهایی نظیر IL-6، IL-8 و GMC-SF و دیگر واسطههایی نظیر پروتئازهای تخریبکننده و کلاژناز ترشح میکنند. کندروسایتها نیز مثل فیبروبلاستهای سینوویال توسط IL-1 و TNF برای ترشح آنزیمهای پروتئولیتیک فعال میشوند.
واسطههای التهابی
یکی از مهمترین واسطههای التهابی در RA سیتوکینها هستند. که برجستهترین آنها TNF، IL-1 و IL-6 هستند. این سیتوکینها آزاد شده در سینوویوم اثرات اتوکرین (تاثیر بر سلولهای مشابه) ، پاراکراین (تاثیر بر سلولهای مجاور) و اندوکرین (تاثیر بر سلولهای دورتر) دارند که مسئول بسیاری از تظاهرات سیستمیک بیماری به شمار میآیند. این سیتوکینها عملکردهای مشترک بسیاری دارند و نیز با upregulate بر بیان یکدیگر تاثیر میگذارند. از میان مهمترین اثرات این سیتوکینها میتوان به القا تولید سیتوکینها، upregulate مولکولهای همبسته، فعال کردن استئوکلاستها، القا تولید یا ترشح دیگر واسطههای التهابی نظیر پروستاگلاندینها، نیتریک اکسید و متالوپروتئیناز ماتریکس (MMPs)، القا تولید پروتئین های فاز حاد نظیر CRP، علائم سیستمیک ( خستگی، تب و کاشکسی) و فعال شدن سلولهای B (IL-6) اشاره کرد. IL-8 در جلب سلولی، GM-CSF در ایجاد ماکروفاژها نقش دارند.
واسطه های محلول ممکن است از طریق انتشار در خون و یا به صورت محلی در حفره سینوویال عمل کنند. شامل پروستاگلاندین ها، لکوترین ها و متالوپروتئیناز ماتریکس هستند. پروستاگلاندین ها باعث ایجاد حس درد محلی و بعضی از تظاهرات استخوانی میشوند. لکوترین ها نیز در تراوایی عروق و شیموتاکسی نقش دارند. MMPs باعث کاهش کلاژن ماتریکس غضروف میشود.
آسیب مفصلی در آرتریت روماتوئید
این التهابی که مورد بحث قرار گرفت در مفاصل سینوویال ( بیشتر در مفاصل انگشتان و مچ دست، زانو و پا ) مسئول علائم مزمن در RA میباشد. با گسترش التهاب، تقسیمات و رشد سریع سلولهای سینوویال باعث شکل گیری یک نوع غشای سینوویال ضخیم و غیر طبیعی میشود که اصطلاحا پانوس نامیده میشوند. که در نهایت می توانند حفره سینوویال را پر کنند و لبه های مفاصل را مورد حمله قرار دهند.
با پیشرفت بیماری، سلولهای ملتهب در پانوس ها آنزیم های تجزیه کننده استخوان و غضروف آزاد میکنند که باعث آسیب به این ارگان ها و در نهایت بدشکل شدن مفصل، درد شدید و سفتی و بی تحرکی مفصل میشوند، به این حالت آنکیلوز گفته میشود که در نهایت باعث تحلیل ماهیچه ای در نتیجه عدم استفاده، کش آمدن رباط ها و تغییرات تاندون ها میشود.
عوارض سیستمیک روماتوئید آرتریت
بیماری روماتوئید آرتریت با افزایش نرخ بیماریهای قلبی عروقی ( انفارکتوس میوکارد، نارسایی قلبی و عارضه عروق مغزی) در ارتباط است. این افزایش نرخ، تنها با ریسک فاکتور های معمول، استفاده از گلوکوکورتیکوئیدها و NSAID ها و عواملی ژنتیکی قابل توجیه نیست. مسلما عوامل التهابی در گردش شامل سیتوکینها (TNF-α و IL-6)، واکنش گرهای فاز حاد، کمپلکس های ایمنی و ذرات تغییر یافته ی چربی (مثل SAA-rich HDL) دخیل هستند که باعث افزایش فعالیت اندوتلیوم و تحریک بالقوه پلاک آترومی ناپایدار میشوند. افزایش سطح واکنش گر های فاز حاد یک ریسک فاکتور مستقل در اکثر جمعیت هاست. سیتوکینها نیز باعث مقاومت به انسولین در بافت های ماهیچه ای و چربی و ایجاد سندروم متابولیک التهابی میشوند
التهاب در RA سایر ارگان بدن را نیز درگیر میکند، عوامل التهابی مغز ( خستگی و کاهش عملکرد شناختی)، کبد (افزایش پاسخ فاز حاد و کم خونی بیماری مزمن)، ریه (التهاب و بیماریهای فیبروتیک)، غدد برون ریز( سندرم شوگرن ثانویه)، ماهیچه (سارکوپنی) و استخوان (استئوپرز) را تحت تاثیر قرار می دهند.
علائم روماتوئید آرتریت
علائم شایع بیماری شامل قرمزی، تورم، درد و احساس گرما در مفصل و همچنین خشکی و سفتی مفصل که بیشتر در صبحگاه دیده میشود میباشد. علائم دیگر همچون خستگی، کاهش وزن، تب خفیف و نودول های روماتیسمی نیز ممکن است در مرحله فعال بیماری دیده شوند.
تشخیص روماتوئید آرتریت
ممکن است به دلیل شروع RA با علائم ملایمی همچون درد مفصل یا خشکی مختصر مفصل در صبحگاه تشخیص بیماری سخت شود. همچنین بسیاری از بیماریها شروعی مشابه با RA دارند. تشخیص بیماری بستگی به علائم فرد، سابقه بالینی فرد و همچنین نتیجه معاینه فیزیکی دارد. اما تست های آزمایشگاهی نتایج دقیق تری در دست می دهند. بعضی تست های رایج آزمایشگاهی عبارتند از : تست CBC برای تشخیص آنمی ( دلایل بسیاری وجود دارد که یک فرد روماتیسمی مبتلا به آنمیباشد، یکی از اصلی ترین این دلایل التهاب است، سلولهای ملتهب پروتئین های خاص کوچکی ترشح میکنند که بر متابولیسم آهن، مغر استخوان و سلولهای تولید کننده اریتروپویتین تاثیر میگذارند)، تست RF و anti-CCP ( RF برای تشخیص RA تست تشخیصی اختصاصی نیست چرا که در بیماریهایی همچون سندرم شوگرن، سل، اندوکاردیت، هپاتیت C، بیماریهای کبدی و کلیوی نیز دیده میشود . ACPA اختصاصیت بیشتری نسبت به RF دارد) و همچنین تست ESR ( در اکثر بیماران مبتلا به RA، تایید کننده میزان التهاب در مفاصل است).
X-Ray ممکن است در تشخیص بیماری کمک کننده باشد ولی در شروع بیماری هیچ چیز غیرطبیعی را نشان نمیدهد. با این حال اولین X-Ray ، بعدا نشان دهنده پیشرفت بیماری خواهد بود. اغلب MRI و سونوگرافی هم برای تعیین شدت بیماری مورد استفاده قرار میگیرند.
درمان روماتوئید آرتریت
در واقع هیچ درمان قطعی برای RA وجود ندارد. هدف از درمان کاهش درد و التهاب و حفظ مفاصل و ارگان ها و ساختار های اطراف از تخریب ، برقرار داشتن عملکرد مفصل و کنترل هرگونه عارضه سیستمیک است. درمان چند رشته ای است و یک تیم پزشکی مشتمل بر پزشک متخصص روماتولوژی، فیزیوتراپ، کاردرمان، روانشناش بالینی و متخصص تغذیه را درگیر میکند.
بعد از تشخیص RA و انجام ارزیابی های اولیه، بلافاصله درمان باید شروع گردد. راهکارهای جدیدی در مورد درمان این بیماری وجود دارد ولی ترجیح خود بیمار نیز در انتخاب درمان بسیار اهمیت دارد. دارودرمانی به عنوان یکی از مهم ترین و بدوی ترین خطوط درمان مطرح هست. ملاحظات خاصی برای زنان باردار وجود دارد چرا که بسیاری از این داروها اثرات سوء در بارداری دارند. DMARD ها محور اصلی درمان RA هستند.
داروهای ضد روماتیسمی تعدیل کننده بیماری (DMARD ها)
DMARD ها شامل داروهای بیولوژیک یا غیر بیولوژیک هستند. عوامل بیولوژیک شامل آنتی بادی های مونوکلونال و گیرندههای نوترکیب برای بلوک سیتوکینهای پیش برنده آبشار التهابی که مسئول ایجاد علائم RA هستند. متوترکسات به عنوان اولین خط درمان در افراد مبتلا به RA فعال توصیه میشود مگر آن که منع مصرف یا عدم تحمل داشته باشد. لفلونامید به عنوان جایگزین متوترکسات قابل استفاده است ولی عوارض گوارشی شایعتری دارد.
درمان ترکیبی با دو یا چند DMARD موثر از تک درمانی است هرچند امکان دارد عوارض جانبی آن هم بیشتر باشد. در صورتی که کنترل RA با DMARD های غیربیولوژیک جواب نداد، DMARD های بیولوژیک باید شروع شوند. مهارکننده های TNF اولین خط درمان بیولوژیک هستند و بیش از سایر داروها مورد بررسی قرار گرفته اند. در صورتی که مهارکنندههای TNF موثر نباشند از درمان های بیولوژیک دیگر میتوان استفاده کرد.
NSAID ها و کورتیکواستروئیدها
درمان دارویی RA ممکن است شامل NSAID و کورتونهای خوراکی، عضلانی یا داخل مفصلی جهت کنترل درد و التهاب باشد. مطلوب آن است که این داروها فقط برای مدت زمان کوتاهی مصرف شوند زیرا DMARDها درمان ارجح بیماری هستند.
نقش تغذیه در روماتوئید آرتریت
نقش تغذیه و مکمل های تغذیه ای هم در اتیولوژی و هم در درمان RA دهه هاست که مورد توجه و مطالعه قرار گرفته است. اکثر بیماران اذعان می دارند که غذا نقش بسیار مهمی را در شدت علائم آنها ایفا میکند. شواهد محکمی وجود دارند که نشان می دهند رژیم های فقیر از نظر سبزیجات، میوه جات و آنتی اکسیدان های رژیمی نظیر ویتامین C با RA در ارتباط هستند.
افزایش متابولیسم، اتلاف نیتروژن، افزایش نیاز به پروتئین و برخی ریزمغذی ها (مثل ویتامین ها و آنتی اکسیدان ها) به دلیل وجود التهاب باعث افزایش نیاز های تغذیه ای این بیماران میشود . طبق مطالعات کاتابولیسم پروتئین در بدن این بیماران افزایش یافته که با هورمون رشد، گلوکاگون و تولیدات ناشی از TNF ارتباط دارد. به علاوه به دلیل روند ناتوان کننده ای بیماری و مشکل در تهیه غذا توسط خود فرد، کاهش اشتها به دلیل خشکی مفاصل در صبحگاه یا افسردگی ناشی از بیماری مزمن و اخلال در جویدن در صورت درگیری مفاصل گیجگاهی با کاهش دریافت غذا در این بیماران مواجه هستیم. فاکتور نکروز توموری و IL β 1 باعث بی اشتهایی در این افراد میشود .
فاکتورهای التهابی در گردش بر اکثر ارگان ها تاثیر گذاشته و جذب، متابولیسم و دفع مواد مغذی را نیز در این بیماران دچار اختلال میکنند. اختلالات روده کوچک، کبد و پانکراس و مصرف بعضی داروها مثل salicyl-azo-sulfapyridine ممکن است جذب مواد مغذی را کاهش دهد. بعضی داروها نظیر متوترکسات، salicyl-azo-sulfapyridine و NSAID ها، آنزیم های میانجی متابولیسم را مهار میکنند و کمبود ویتامین B12 نیز باعث کاهش برداشت و ابقا فولات در سلولها میشود . در فاز کاتابولیک ناشی از حالت فعال بیماری یا استفاده از برخی داروها مثل پردنیزون دفع مواد مغذی افزایش می یابد، خونریزی مزمن ناشی از مصرف NSAID ها نیز باعث افزایش دفع مواد خونسازی همچون آهن میشود .
اختلال همراه RA شامل از دست رفتن توده ماهیچه ای و افزایش توده چربی که اصطلاحا نزاری روماتیسمی (Rheumatoid Cachexia) نامیده میشود ، مرحله ی آخر هیپرمتابولیسمی مرتبط با این بیماری میباشد. اولین بار سر جیمز در سال 1873 که بر روی بیماران روماتیسمی مطالعه می کرد واژه “cachectic obesity” را تعریف کرد به این معنی که فرد ضمن کاهش توده ماهیچه ای و نوعی سوء تغذیه، به علت افزایش توده چربی (که ناشی از تاثیر واسطه هایی التهابی و عوامل دیگری که ذکر شد) دچار نوعی چاقی میباشد. بیماران اکثرا مبتلا به سوء تغذیه هم هستند، با در نظر گرفتن حال عمومی و شرایط بیمار یک رژیم پر کالری پر پروتئین کمک کننده است.
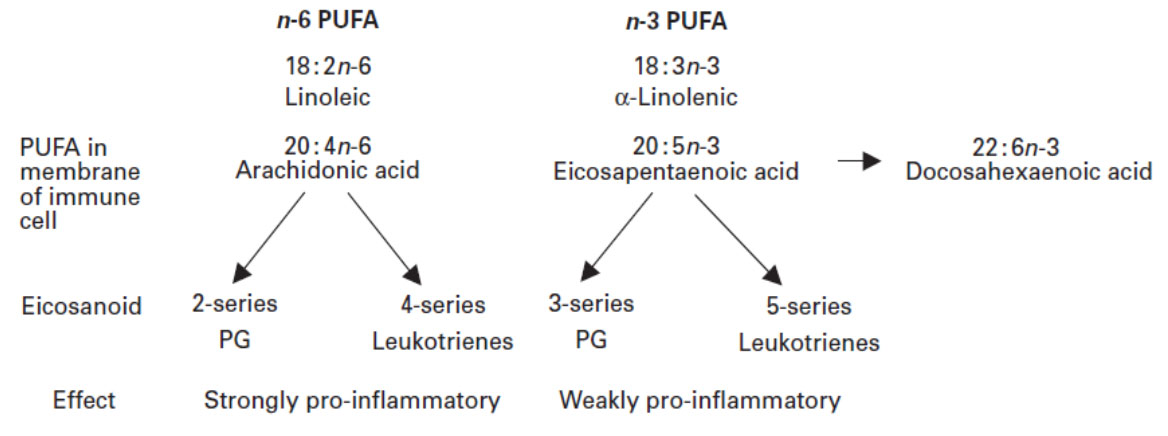
تغییر نوع چربی رژیمی در مقایسه با رژیم کم چرب اثرات بهتری را نشان داده است؛ رژیم کم چرب منجر به سطوح پایین ویتامین A و E و افزایش پراکسیداسیون لیپیدی و تولید ایکوزانوئیدها و در نتیجه تشدید RA میشود . سیتوکینها و پروستاگلاندین ها که نقش بسیار مهمی به عنوان واسطه های پاسخ التهابی در RA بازی میکنند از اسید های چرب چند غیر اشباع امگا-3 و امگا-6 که در غشای سلولها وجود دارند مشتق میشوند. اسیدهای چرب امگا-6 در مقایسه با اسیدهای چرب امگا-3 بسیار پیش التهابیتر هستند. یک رژیم غذایی غنی از اسیدهای چرب امگا-3 می تواند نسبت اسیدهای چرب غشای سلول را تغییر دهد و باعث تولید فاکتورهای کمتر التهابی و ضد التهابی و در نتیجه کاهش درد و علائم ناشی از RA میشود .
اثرات ضد التهابی اسیدهای چرب امگا 3 به خاطر تولید ایکوزنوئیدها، کاهش سیتوکینهای التهابی، کاهش فعال سازی لنفوسیت های T و آنزیم های کاتابولیکی است؛ هم چنین گفته میشود می توانند به طور مشخص مکانیسم های تنظیمی درگیر در رونویس ژن های غضروفی یا کندرویست را تحت تاثیر قرار داده و باعث تخفیف و کاهش چندین پارامتر فیزیولوژیکی که باعث توسعه بیماری میشود بشوند. طی برخی تحقیقات افرادی که مکمل امگا 3 دریافت میکنند می تواند مصرف داروهای ضد التهابی غیر استروئیدی را کمتر کرده یا ادامه ندهند. روغن زیتون به علت داشتن ترکیبی به نام oleocanthal یک عامل ضد التهاب طبیعی و کمک کننده در RA هست. شواهد بسیاری وجود دارد که نشان میدهد مکمل روغن ماهی و همچنین ماهی های چرب همچون سالمون، ساردین، شاه ماهی، ماهی خال مخالی و ماهی تن که منابع غنی امگا 3 هستند در بهبودی علائم RA و همچنین اتیولوژی بیماری نقش دارند. علاوه بر ماهی های چرب، بذر کتان، گردو، سویا و روغن کانولا از منابع خوب گیاهی امگا 3 هستند.
در مورد مکمل یاری با آنتی اکسیدان ها همچون ویتامین E، سلنیوم و ویتامین C و رابطه ی بین مصرف زیاد سبزیجات، کاهش خطر پیشرفت RA گزارش شده است. مشخص شده که میزان آنتی اکسیدان سرم خون مبتلایان کمتر از گروه کنترل است و مصرف مکمل ها می تواند موثر باشد و کاهش درد با مصرف مکمل ویتامین E و سایر آنتی اکسیدان ها دیده شده است. با توجه به کمبود عناصری چون روی، منیزیم، پتاسیم و مس نیاز به توجه بیشتری به این مواد مغذی هست.
در مطالعاتی بسیاری نشان داده شده است که در اثر استرس اکسیداتیو RA آنتی اکسیدان های سرمی کاهش و میزان پراکسیداسیون لیپیدی افزایش می یابد. بر اساس پژوهش های اخیر مکمل آنتی اکسیدانی می تواند نقش مهمی در کنترل استرس اکسیداتیو داشته باشد. مهسا جلیلی و همکارانش در سال 1390 در تبریز مطالعه ای با هدف تعیین اثر مکمل یاری ترکیبی آنتی اکسیدانی بر سطح آریل استراز (ARE) و مالون دی آلدهید سرمی (MDA) در بیماران مبتلا به RA انجام دادند که در نهایت مکمل ترکیبی آنتی اکسیدانی به مدت 3 ماه موجب افزایش فعالیت ARE سرمی و کاهش شاخص پراکسیداسیون لیپیدی شد و احتمالا در درمان RA کمک کننده باشد.
کمبود چندین مواد مغذی در این بیماران دیده شده است از جمله کمبود ویتامینD و روی. به علت مصرف طولانی مدت داروهای استروئیدی این بیماران نیاز به مکمل کلسیم و ویتامین D دارند. اخیرا Richter و همکارانش پیشنهاد کرده اند که ترانس تیرتین که یک شاخص حساس در این بیماران است سطوح آن به طور قابل توجهی کاهش می یابد، همچنین سطوح پایینی از RBP در این بیماران گزارش شده که ممکن است با کمبود روی رابطه داشته باشد.
در این افراد سطوح پلاسمایی ویتامین B6 در مقایسه با افراد سالم پایین تر است و سطوح پایین کوفاکتور ویتامین که در این بیماران دیده میشود ، ممکن است در نتیجه ی دریافت ناکافی رژیمی با افزایش کاتابولیسم ویتامین B6 باشد ،این کاهش پلاسمایی با غلظت بالای TNFα ، CRP مرتبط است. به علاوه داروی متوتروکستات باعث کاهش غلظت سرمی فولات و افزایش هموسیستئین میشود . بنابراین در بیماران RA باید توجه خاصی به دریافت کافی ویتامینهای B9، B12 و B6 شود.
بر طبق مدارک نقش عدم تحمل غذایی در این افراد بحث انگیز است. شیر و محصولات لبنی، غلات، ذرت، گلوتن گندم در مطالعات اخیر باعث این عدم تحمل شده است. فاکتورهای رژیمی بسیاری در مطالعات مورد تحقیق قرار گرفته و به نظر می رشد که رژیم های غنی از ماهی، روغن زیتون و سبزیجات پخته اثرات محافظتی داشته در حالی که گوشت، لبنیات و غلات اغلب باعث بدتر شدن علائم میشوند. در مطالعات مختلف رژیم های مدیترانه ای که سرشار از آنتی اکسیدان ها هستند و رژیم های روزه داری کمک کننده بودند. روزه داری اثرات مثبت کلینیکی و آزمایشگاهی در روند RA نشان داده است. ورزش همراه با یک رژیم مناسب تاثیر زیادی بر کاهش وزن داشته و تمرینات منظم و فعالیت های هورمونی در این بیماران میزان تحرک آن ها را افزایش داده منجر به بهبود علائم میشود .
به طور خلاصه می توان گفت تغذیه درمانی برای آرتریت روماتوئید باید شامل حداقل یک رژیم ضد التهابی با مقادیر کافی میوه، سبزیجات، ماهی و غلات بوده و مقادیر گوشت کمتری مصرف شود، همچنین مواد غذایی آلرژی زا توسط خود بیمار شناسایی و محدود گردند.
منبع:
مجله علمی تخصصی راز سیب، شماره چهارم، زمستان 93